Причини за деменцията
Деменцията не е заболяване, а състояние, което може да бъде причинено от различни заболявания. Най-често, то е в резултат от мозъчно заболяване, което е довело до загуба на нервни клетки (като част от невродегенеративен процес). Другият разпространен случай е при мозъчно-съдови заболявания, когато се нарушава мозъчната циркулация и снабдяването на мозъка с енергия.
Невродегенеративни заболявания
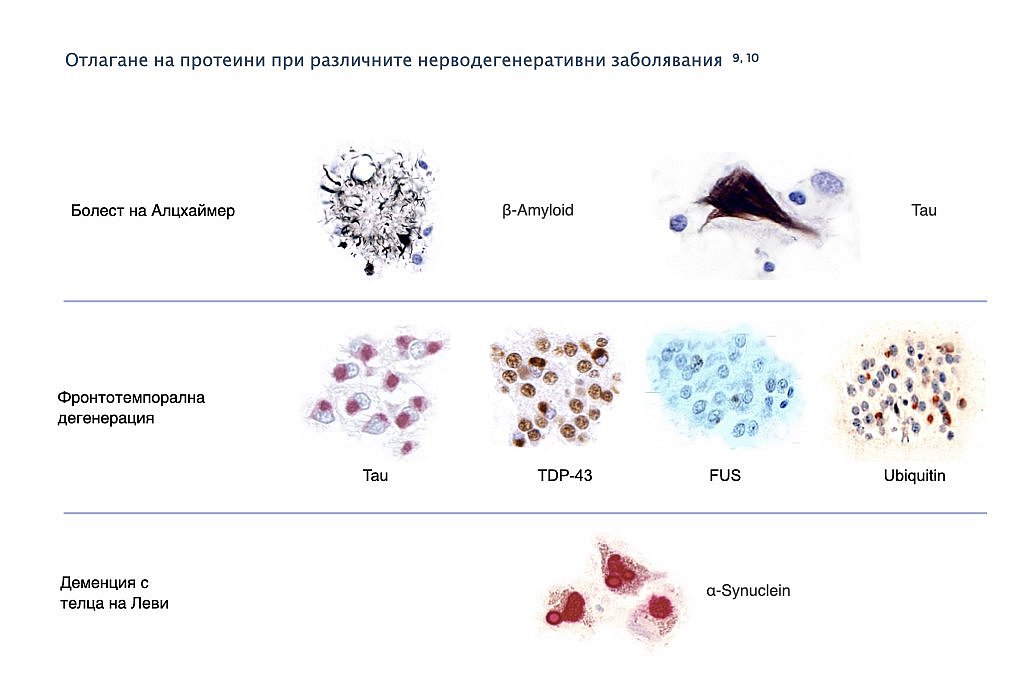
Най-често срещаната причина за деменция са невродегенеративните заболявания на мозъка, при които нервните клетки постепенно загиват. Сред невродегенеративните заболявания, болестта на Алцхаймер е най-разпространа, следвана от фронтотемпорална дегенерация и деменция с телца на Леви (която включва и болестта на Паркинсон) (виж фигурата по-долу). При невродегенеративните заболявания грешки при метаболизма на някои от протеините в нервните клетки води до натрупване и разпространение на променените протеини вътре или извън невроните. Това има негативно влияние върху функционирането на нервните клетки и жизнеспособността им.
При болестта на Алцхаймер, патологията се характеризира с две главни протеинови изменения и загуба на нервни клетки, разположени главно в слепоочния и теменния дял. Протеиновите изменения включват
(1) патология на протеина β-амилоид, свързана с наличието на β (бета)-амилоидни плаки, видими със специализирано изследване с Позитрон Емосионна Томогграфия (ПЕТ), както и с понижена концентрация на β-амилоид в гръбначно-мозъчната течност (ликвора);
(2) увреждане на невроните, в резултат на натрупване на тау)-протеин вътре в клетките, което може да бъде проследено със специализирано ПЕТ-изследване, както и с повишена концентрация на тау-протеин (или фосфорилиран) в гръбначно-мозъчната течност.
Двата вида промени не са строго специфични за болестта на Алцхаймер и могат да бъдат проявление на други мозъчни заболявания, напр. при деменция с телца на Леви и фронтотемпорална дегенерация. Невроналната дисфункция може да бъде показана чрез понижена консумация на глюкоза при ПЕТ-изследване. Същевременно загубата на нервни клетки води до свиване на определени части от мозъка, напр. хипокампа.
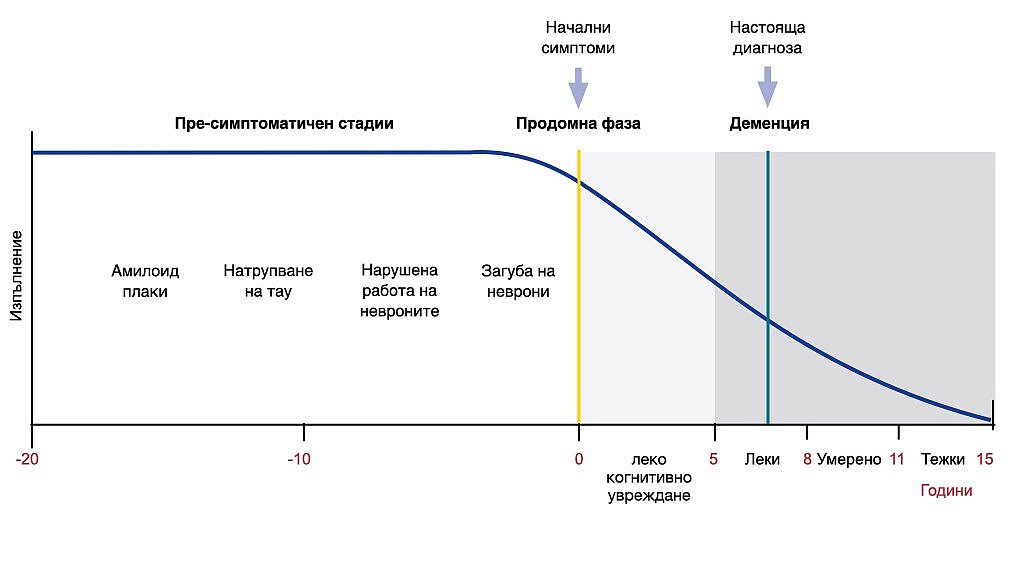
Невродегенеративният процес при болестта на Алцхаймер започва много години преди наличието на видими симптоми. Плаките на β-амилоида се появяват първи, следвани от струпвания на тау и намалена метаболизъм на клюкозата, които довеждат до нарушения на епизодичната памет (виж следващата фигура).
Фронтотемпоралната дегенерация е клинично и патологично хетерогенна група, характеризирана с относително селективна прогресивна атрофия, включваща челния или слепоочния дял или и двата. Няколко протеинови изменения са свързани с фронтотемпоралната дегенерация, включително клетъчни включвания предимно съдържащи фосфорилиран тау.
Основната патология на деменция с телца на Леви (включваща и болестта на Паркинсон) е формирането на телца на Леви от нормален протеин наричан α (алфа)-синуклеин вътре в невроните. Деменцията с телца на Леви засяга главно теменния и тилния дял.
Важно е да се спомене, че причините за тези процеси (генетично предразположение, дефект при механизмите за изчистване на токсините в мозъка) са изучени само отчасти.
Мозъчно-съдови заболявания
Втората най-честа причина за деменция са заболяванията, които засягат предимно малките кръвоносни съдове в мозъка (мозъчно-съдови заболявания), набавящи на невроните кръв, кислород и хранителни вещества. Плаките по стените на кръвоносните съдове или кръвните съсиреци (тромби) намалят или премахват напълно енергийния заряд на невроните и техните връзки. При мозъчно-съдовите заболявания, грешки при усвояването на протеини водят до анормално отлагане на протеини по стените на кръвоносните съдове. Често, особено при възрастни хора, се срещат едновременно болестта на Алцхаймер и промени на малките кръвоносни съдове на мозъка.
Съществуват няколко вида мозъчно-съдова деменция, като причините за нея могат да бъдат няколко:
1. Промени в малките кръвоносни съдове в мозъка: Това е най -честата форма на мозъчно-съдова деменция. Стесняването на малките кръвоносни съдове води до постепенна загуба на когнитивните способности.
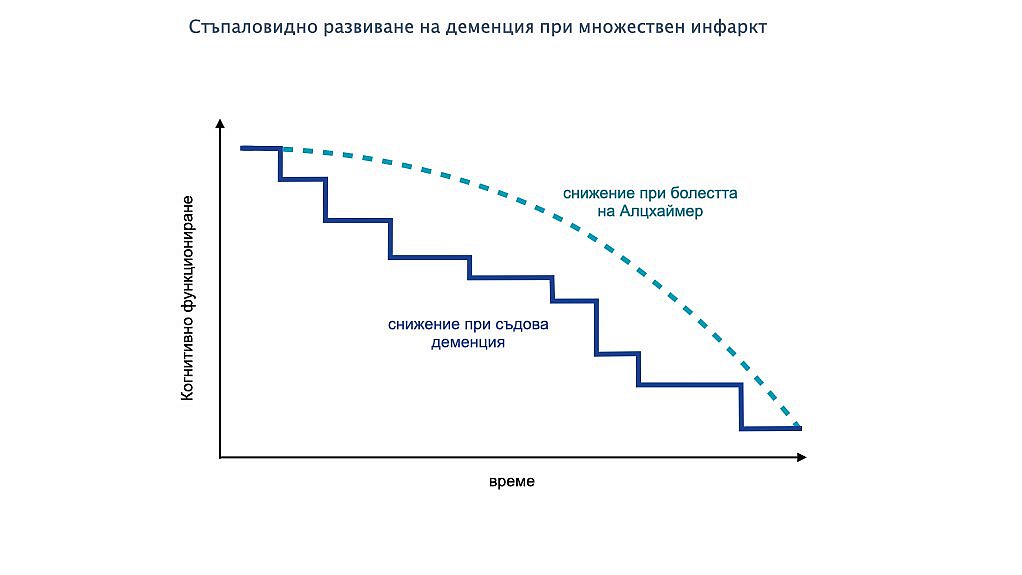
2. Множество малки инфаркти, които се проявяват клинично като поредица от инсулти: Тази форма на мозъчно-съдова деменция се нарича „мултиинфарктна деменция“. Характеризира се с поетапно влошаване на когнитивните способности.
3. Единични мозъчни инфаркти на стратегически места: Те са причинени от внезапно прекъсване на кръвоснабдяването на стратегически важни места в мозъка, напр. в таламуса. Клиничният израз на мозъчен инфаркт е т.нар. „инсулт“ или „мозъчен удар“.
4. Кървене в мозъка, както и хронична липса на перфузия.
Потенциално обратими причини за деменция
За съжаление, само броени причинители за деменцията (по -малко от 2 %) са потенциално отстраними, така че състоянието да може да се върне към нормата. Тези редки причинители включват хидроцефалия с нормално налягане, дисфункция на щитовидната или паращитовидните жлези, алкохолна злоупотреба, дефицит на витамин В12 или фолиева киселина, както и депресия.
Хидроцефалия с нормално налягане. Кухините в центъра на мозъка, запълненени с течност (т.нар. „мозъчни стомахчета“ или „вентрикули“) се увеличават, въпреки че налягането на течността е нормално или само леко повишено (оттук и името). Предполага се, че повишеното пулсиране на гръбначно-мозъчната течност води до постепенно разширяване на вентрикулите, което притиска мозъчната тъкан в съседство и причинява неврологични и психиатрични симптоми. Класическата триада на симптомите включва уринарна инконтиненция, нарушение на походката и деменция.
Дисфункция на щитовидната жлеза или паращитовидните жлези. Недостигът на хормони на щитовидната жлеза забавя всички метаболитни процеси в организма и води до слабост, умора, лоша концентрация, намалена памет, забавеност, затруднения в слуха, загуба на инициатива и депресия. Повишената активност на паращитовидните жлези води до деминерализация на костите с деформации и фрактури, калцификация на други тъкани (например камъни в бъбреците), когнитивни нарушения, загуба на инициатива и депресия.
Злоупотреба с алкохол. Прекомерната и хронична употреба на алкохол има многобройни вредни ефекти върху мозъка и увеличава риска от деменция. Биологичните механизми не са напълно известни. Разбира се, прекомерната консумация на алкохол е свързана с други фактори, които увеличават риска от деменция, като небалансираната диета, дефицит на витамини и повишено кръвно налягане. Алкохолно обусловената деменция, се характеризира с нарушение на паметта, но също и със симптоми на челния дял, включително загуба на инициатива и увреждане на екзекутивните функции.
Дефицит на витамин В12 или фолиева киселина. Липсата на витамин В12 или фолиева киселина води до анемия, нарушение на проводимостта на невроните (невропатия), нестабилна походка, объркване, депресия и когнитивни нарушения, включващи паметта и екзекутивните функции.
Депресия. Депресията е силен рисков фактор за деменция, но причината не е напълно изяснена. Възможните обяснения на връзката включват мозъчно -съдови промени, прекомерно освобождаване на хормони на надбъбречните жлези (глюкокортикоиди), водещи до свиване на хипокампуса, повишено отлагане на b-амилоид, възпалителни промени в мозъка и дефицит на невронален растежен фактор.
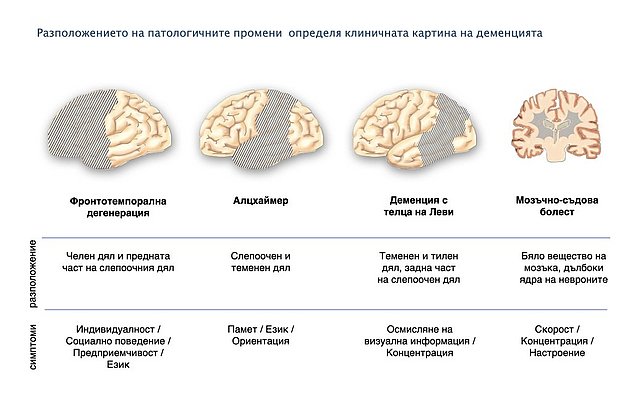
Разположението на увреждането определя клиничната картина
Отделните части на мозъка отговарят за различни функции. Следователно, симптомите на деменцията зависят от местоположението на мозъчното заболяване, като специфичното му разположение в определена част от мозъка може да доведе до специфични проявления на деменцията.
Рискови фактори за развитие на заболявания, предизвикващи деменция
Има няколко рискови фактора, които могат да повлияят върху развитието на деменция. Някои от тях не подлежат на промяна, като напр. възрастта и генетичните рискови фактори (като много редките генетични мутации със силно влияние или честите полиморфизми като АПОЕ4 с по-слабо влияние). Около 25% от всички хора на възраст над 55 години са имали член от семейството с деменция. В повечето случаи причината е генетично сложна болест, при която много генетични вариации с малки ефекти си взаимодействат и повишават риска от деменция. Рискът от деменция за членовете на тези семейства е около 20%, в сравнение с 10% риск в общата популация. Въпреки това има много други рискови фактори, повишаващи риска от деменция, които могат да бъдат повлияни и модифицирани. Тези фактори включват диабета, артериалната хипертония и затлъстяването на средна възраст, физическото обездвижване, депресията, тютюнопушенето и ниското ниво на образование. Освен това, за щастие, има и други фактори, които помагат за намаляване на риска.
Придружаващи заболявания
Тъй като повечето хора с деменция са по-възрастни, е много вероятно да имат множество – често хронични – здравословни състояния в допълнение към деменцията. Важно е да им се обърне внимание адекватно, за да се сведат до минимум когнитивните и функционални увреждания, да се предотвратят или смекчат поведенческите симптоми и да се оптимизира качеството на живот. Наличието на деменция може да усложни третирането на други заболявания и да ограничи способността на човек да се справя с тях.
Някои физически проблеми се срещат по-често при хората с деменция, отколкото при възрастни хора без когнитивно увреждане, напр. падания, делириум (остро състояние на объркване), епилептични припадъци загуба на тегло, недохранване, диабет тип 2, инконтиненция, нарушение на съня, проблеми със зъбите, нарушена сексуална функция и обща слабост. Около 25 % от хората с деменция имат клинично значима депресия.
Литература
- Bateman RJ, Xiong C, Benzinger TLS, et al. Clinical and biomarker changes in dominantly Inherited Alzheimer’s disease. N Engl J Med 367: 795-804, 2012
- Beyer K, Domingo-Sàbat M, Ariza A. Molecular pathology of Lewy Body diseases. Int J Mol Sci 10:724-745, 2009
- Byers AL, Yaffe K. Depression and risk of developing dementia. Nat Rev Neurol 7: 323-331, 2011
- Bunn F, Burn A-M, Goodman C, et al. Comorbidity and dementia: a scoping review of the literature. BMC Medicine 12: 192, 2014
- Cairns NJ, Bigio EH, Mackenzie IRA, et al. Neuropathologic, diagnostic and nosologic criteria for frontotemporal lobar degeneration: consensus of the Consortium for Frontotemporal Lobar Degeneration. Acta Neuropathol. 114: 5-22, 2007
- Damasceno BP. Neuroimaging in normal pressure hydrocephalus. Dement Neuropsychol 9: 350-355, 2015
- Dugbartey AT. Neurocognitive aspects of hypothyroidism. Arch Intern Med 158: 1413-1418, 1998
- Goebels N, Soyka M. Dementia associated with vitamin B12 deficiency. J Neuropsychiatry 12: 389-394, 2000.
- Jack CR, Knopman DS, Jagust WJ, et al. Tracking pathophysiological processes in Alzheimer’s disease: an updated hypothetical model of dynamic biomarkers. Lancet Neurol 12 :207-216, 2013
- Kivipelto M, Solomon A, Ahtiluoto S, et al. The Finnish Geriatric Intervention Study to Prevent Cognitive Impairment and Disability (FINGER): Study design and progress. Alzheimers Dement 9: 657-665, 2013
- Kuring JK, Mathias JL, Ward L. Prevalence of depression, anxiety and PTSD in people with dementia: a systematic review and meta-analysis. Neuropsychol Rev 28: 393-416, 2018
- Little MO. Reversible dementias. Clin Geriatr Med 34:537-562, 2018
- Mackenzie IRA, Rademakers R. The molecular genetics and neuropathology of frontotemporal lobar degeneration: recent developments. Neurogenetics 8: 237-248, 2007
- Norton S, Mathews FE, Barnes DE et al. Potential for primary prevention of Alzheimer’s disease: an analysis of population-based data. Lancet Neurol 13: 788-794, 2014
- Reynolds EH. Folic acid, ageing, depression, and dementia. BMJ 324: 1512-1515, 2002
- Warren JD, Rohrer JD, Rossor MN. Frontotemporal dementia. BMJ 347: f4827, 2013
- Wiegmann C, Mick I, Brandla EJ, Heinz A et al. (2020). Alcohol and dementia – what is the link? A systematic review. Neuropsychiatr Dis Treat 16: 87-99, 2020