Prezentare generală a tratamentului demenței
Când și de cine trebuie inițiat tratamentul demenței?
Imediat după ce diagnosticul a fost stabilit și dezvăluit persoanei cu demență, gestionarea pe termen lung ar trebui să înceapă prin direcționarea persoanelor cu demență și îngrijitorilor lor către serviciile specializate. În mod ideal, persoana cu demență ar trebui să beneficieze de un singur manager de caz numit de sistemul de sănătate sau de asistență socială, ce va coordona îngrijirea. Managerul de caz ar trebui să analizeze individual situația și nevoile specifice ale pacientului, să informeze familia acestuia despre serviciile disponibile și modul de accesare a lor, să identifice și să implice pe cineva ca îngrijitor pentru a sprijini și ajuta persoana în luarea deciziilor. Managerul de caz ar trebui să sugereze un plan de îngrijire și sprijin și să coordoneze cu pricepere diferiți membri ai unei echipe multidisciplinare. Atunci când apare o ocazia, dar relativ curând după confirmarea dezvăluirii diagnosticului, managerul de caz ar trebui să încurajeze pacientul care își păstrează integral sau parțial capacitatea de a lua decizii de a-și exprima dorințele cu privire la viitor printr-un plan de îngrijire avansat.
Citiți mai multe despre planul de îngrijire a demenței din subcapitolul „Management planificat și proactiv”.
Ce implică tratamentul demenței?
Intervenţii farmacologice
Mecanismele patologice ale bolii Alzheimer modifică profilul neurochimic cerebral. Printre cele mai importante modificări se numără o scădere a acetilcolinei și un efect toxic crescut al glutamatului. Prin urmare, cele mai eficiente medicamente care pot fi oferite în prezent persoanei cu demență, în special cu demența în boala Alzheimer, fie reduc descompunerea acetilcolinei (inhibitori ai acetilcolinesterazei: donepezil, galantamină și rivastigmină), fie blochează parțial activitatea glutamatului (memantina).
Deși produc beneficii terapeutice modeste, aceste medicamente nu sunt un remediu pentru demență și nu modifică procesul bolii de bază și pot avea efecte adverse grave.
Medicamentele antidemenţiale oferă beneficii, dar nu vindecă demența.
În prezent sunt dezvoltate noi abordări pentru tratamentul deficiențelor cognitive ce se bazează pe eliminarea proteinelor prelucrate anormal (amiloid, tau) folosind anticorpi sintetici. Există și alte câteva alte substanțe, dar au efecte incerte (antioxidanți, nootropice, extracte din frunzele copacului Ginkgo biloba, ginseng, suplimente de vitamina E sau formulări din plante).
Atunci când simptomele comportamentale devin evidente sau amenințătoare pentru persoana cu demență sau îngrijitorii acesteia, pot fi administrate alte clase de medicamente (de exemplu, antipsihotice atipice, antidepresive). Cu toate acestea, în ceea ce privește efectele adverse semnificative și riscurile asociate cu acești compuși, acestea trebuie utilizate în mod prudent.
Medicamentele pentru tratamentul problemelor de comportament au efecte secundare și riscuri severe.
Așteptările, riscurile și beneficiile medicamentelor trebuie discutate cu persoana cu demență și familia ei. Cel mai bun tratament ar trebui să se bazeze pe mai multe aspecte, cum ar fi vârsta, starea generală de sănătate, istoricul medical, severitatea bolii, stilul de viață anterior al persoanei și preferințele familiei sale. Medicația persoanelor cu demență trebuie revizuită periodic, deoarece anumite medicamente (de exemplu, anticolinergice) pot duce la afectarea cognitivă și pot agrava rapid simptomele cognitive ale demenței. În plus, produsele farmaceutice pentru tratamentul problemelor de comportament trebuie administrate numai pentru perioade scurte de timp.
Intervenţii non-farmacologice
Intervențiile farmacologice disponibile în prezent îmbunătățesc simptomele demenței doar într-un grad limitat și contribuie puțin la calitatea vieţii persoanelor ce trăiesc cu demență. În plus, multe comportamente supărătoare (apatia, agresivitatea, refuzul îngrijirii, repetitivitatea) nu răspund deloc la tratamentele farmacologice. Prin urmare, intervențiile comportamentale non-farmacologice ar trebui să fie întotdeauna folosite pentru a completa, sau uneori chiar pentru a înlocui, tratamentul farmacologic pentru a îmbunătăți calitatea vieții persoanelor cu demență și a îngrijitorii acestora. Rezultatele multor cercetări au arătat că implicarea intelectuală, activitatea fizică, regimul de somn sănătos, evitarea stresului și anumiți nutrienți pot îmbunătăți funcționarea cognitivă, activitățile de viață de zi cu zi și simptomele comportamentale.
Exemple de intervenții care influențează pozitiv cogniția, activitățile de viață de zi cu zi, precum și starea de spirit și bunăstarea emoțională a persoanelor cu demență sunt tehnici holistice precum:
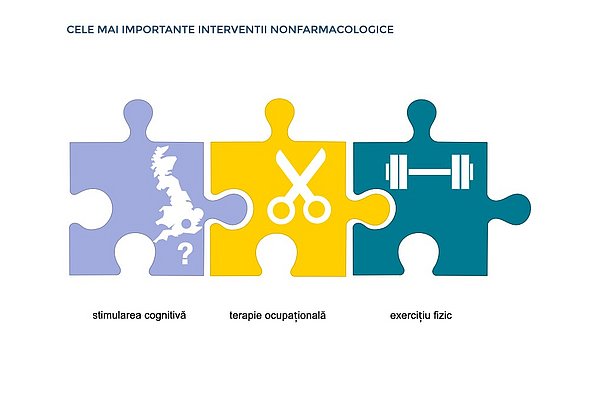
- stimularea cognitivă
- terapia ocupațională
- exercițiul fizic
- orientarea spre realitate
- terapia reminiscenței
- validarea
- psihoterapia de scurtă durată
- terapia cognitiv-comportamentală
Art terapia, aromaterapia, terapia asistată de animale și muzicoterapia au fost, de asemenea, raportate ca având un efect benefic în demența Alzheimer.
Stimularea cognitivă, terapia ocupațională și exercițiul fizic sunt cele mai importante intervenții non-farmacologice
Modificarea mediului și tehnologie de asistență
Alte exemple de intervenții nefarmacologice care pot îmbunătăți considerabil calitatea vieții persoanelor cu demență și ușurează sarcina îngrijitorilor sunt diverse modificări ale mediului și utilizarea dispozitivelor de asistență. Aceste servicii pot prelungi timpul pentru ca o persoană cu demență să rămână în viața proprie. Aceștia pot sprijini viața în comunitate și pot reduce consumul și povara pentru îngrijitorii persoanelor cu demență.
Modificarea mediului și dispozitive de asistență variază de la dispozitive foarte simple, cu costuri reduse și „low-tech” (cum ar fi bare de apucare, iluminare, culori, stâlpi, scaune de toaletă ridicate, bănci de cadă, organizatoare de pastile, coliere de identitate sau brățări) la instrumente mai sofisticate „de înaltă tehnologie” (de exemplu, un sistem computerizat activat prin voce, un elevator pentru ridicarea și întoarcerea cuiva în pat, senzori, sisteme pentru telefoanele inteligente legate de un sistem de urmărire GPS pentru a localiza o persoană cu demență atunci când se pierde).
Îngrijitorii și membrii familiei pot fi sfătuiți cu privire la ce trebuie să aibă grijă pentru a asigura siguranța persoanelor cu demență la domiciliu și comunitate, deoarece persoanele cu demență nu conștientizează deficiențele lor și au o slabă înțelegere în ceea ce privește siguranța.
Intervențiile non-farmacologice ar trebui să fie întotdeauna adaptate la capacitățile, nevoile și preferințele individului. Beneficiile intervențiilor non-farmacologice sunt multiple: sunt în mare parte mai rentabile decât tratamentele farmaceutice; nu au reacții adverse; și poate fi livrat de către facilitatori instruiți, și/sau profesioniști. Pentru unele intervenții de stimulare cognitivă, îngrijitorii pot fi instruiți să aplice programe acasă.

Intervenții centrate pe îngrijitor

Îngrijirea persoanei cu demență pune o povară enormă pentru îngrijitorii informali (membrii familiei) și duce adesea la epuizare emoțională și fizică severă, precum și la probleme financiare. Educația îngrijitorilor și sprijinul comunității au fost demonstrate pentru a ameliora o parte din suferință și pentru a preveni apariția îngrijirilor. Un rol important îl poate avea organizaţia locală pentru boala Alzheimer sau organizații similare pentru furnizarea de instruire, educație și linii telefonice pentru îngrijitori. O altă resursă cheie sunt centrele de zi care oferă programe de activitate de zi pentru persoanele cu demență.
Îngrijirea la sfârșitul vieţii
Din păcate, demența rămâne în prezent o stare de sănătate incurabilă, progresivă inexorabil. În stadii târzii, persoanele cu demență sunt complet dependente de îngrijirea celorlalți. Grija pentru oameni care sunt aproape de sfârșitul vieții lor solicită bunătate, empatie și abilități speciale. Deoarece cunoștințele despre îngrijirea paliativă au crescut foarte mult în ultimii zece ani, persoanele cu demență ar trebui să primească îngrijiri paliativă de înaltă calitate, care se concentrează pe nevoile persoanei, respectându-le demnitatea. Aceasta este etapa în care problemele medicale, umaniste, legale, spirituale și etice ar trebui să fie considerate cu cea mai mare responsabilitate și sensibilitate. Intervențiile diagnostice și terapeutice nu trebuie să fie prea agresive. De exemplu, alimentarea enterală (cu tub) nu trebuie utilizată ca rutină, cu excepția cazului în care este indicată pentru o condiție comorbidă care poate fi tratată.
Aceasta este etapa în care apar întrebări importante: a solicitat persoana cu demență să fie îngrijită și se simte conformatabil doar primind îngrijiri paliative? Sau a ales să aibă tratamente active, cum ar fi reanimarea sau antibiotice intravenoase?
Aceste informații ar trebui documentate în planul de îngrijire în avans pentru situația în care o persoană cu demență severă este transferată la un spital general unde poate, împotriva voinței sale explicite, să moară într-un mediu necunoscut, singură și departe de cei dragi.
De aceea, este important ca persoanele cu demență să fie susținute din timp după primirea diagnosticului, când funcția cognitivă este relativ neafectată, să facă planuri de îngrijire în avans și să exprime ceea ce doresc și ce nu doresc în diverse circumstanțe pe măsură ce boala progresează.
Planificarea îngrijirii în avans poate fi o simplă discuție despre dorințele medicale, sociale, financiare, de sfârșit de viață ale pacientului, dar poate implica și medici, avocați, servicii de conștientizare și organizații pentru pacienți. Medicii de familie, cu care oamenii au adesea cele mai apropiate relații terapeutice, sunt în cea mai bună poziție pentru a iniția conversația despre planificarea în avans a îngrijirii.
Concluzii
Tratamentul demenței ar trebui să vizeze îmbunătățirea sau menținerea calității vieții persoanelor cu demență și a îngrijitorilor acestora. Tratamentul trebuie să fie holistic, combinând intervențiile farmacologice și non-farmacologice, individualizate și adaptate nevoilor de-a lungul demenței. Se desfășoară cel mai bine în cadrul unei echipe multidisciplinară formată din medic de familie, neurolog, psihiatru, asistent medical specializate în demenţă, psiholog clinician, asistent social, terapeut ocupațional, kinetoterapeut și fizioterapeut, care lucrează împreună, ghidați de un plan comun de îngrijire. În mod optim, persoanelor cu demență ar trebui să li se ofere un singur manager de caz din domeniul sănătății sau al asistenței sociale care coordonează îngrijirea. Dacă este posibil, ar trebui să fie încurajați să participe cu păreri și opinii proprii despre modul în care doresc să fie tratați în prezent și în viitor.
Un aspect important al tratamentului este sprijinul îngrijitorilor, oferindu-le educație și asistență psihologică, precum și financiară. În afară de intervențiile medicale și sociale, dimensiunile juridice și etice ar trebui luate în considerare cu cea mai mare responsabilitate și sensibilitate.
Referințe și lecturi suplimentare
- Birks J. Cholinesterase inhibitors for Alzheimer's disease. Cochrane Database Syst Rev CD005593, 2006
- Cammisuli DM, Danit S, Bosinelli F, Cipriani G. Non-pharmacological interventions for people with Alzheimer’s disease: A critical review of the scientific literature from the last ten years. Eur Geriatr Med 7: 57–64, 2016
- How CH, Koh LH. Not that way: Advance care planning. Singapore Med J 56: 19–22, 2015
- McShane R, Areosa Sastre A, Minakaran N. Memantine for dementia. Cochrane Database Syst Rev: CD003154, 2006